当院での生活習慣病診療の
すすめ方
一般的な診療:
生活習慣病
 当クリニックですすめる実際の診療内容について記します。脂肪肝を含め生活習慣病は慢性疾患であり、すぐに治せるものではなく、またすぐに治していいものでもありません。”着眼大局、着手小局”の精神でとらえる必要があります。
当クリニックですすめる実際の診療内容について記します。脂肪肝を含め生活習慣病は慢性疾患であり、すぐに治せるものではなく、またすぐに治していいものでもありません。”着眼大局、着手小局”の精神でとらえる必要があります。
まず、採血室にお呼びします。可能な限り空腹のデータが正確ですが、午後の場合や必ずしも空腹でないケースも多いです。(Glu血糖とTG中性脂肪は、特に食事の影響を受けやすいです)当クリニックは、採血データの結果が10分で出る、最新鋭の臨床化学測定器(ドライケム,富士フィルム, Japan)を導入しています。特殊項目は外部に委託しますが、一般採血項目は10分で測定できます。この特性を活かし、リアルタイムで患者さんの状態をつかみ、診療につなげていきます。(但し、混雑の場合、処置や検査が重なった場合など、必ずしもすぐにご説明できないケースもあり,ご了承下さい)その後、血圧測定をお願いします。来院されてすぐの測定だと交感神経が高ぶり、血圧が高くでます。落ち着いた時点で,もう一度測定されることをお勧めします。次に身長を測定します。なぜ、毎回身長を測るの?と思われる方が多いと思います。当院では身長測定を重要視しています。その理由は、骨への負担や筋肉への影響を考えた場合に、身長が低下することが、ロコモの初期段階の検出に重要であると考えるからです。そして高精度体成分分析装置(InBody580,InBody Japan Inc., Korea)で体重をはじめ、筋肉量や脂肪量を測定します。InBodyも2024年春に発売の最新機器を導入しており、上肢や下肢、体幹部の部位別筋肉、脂肪、水分量を測定できます。当クリニックでは、患者さんの身体評価に必要な検査と位置づけ、検査費用を負担し無償で提供しています。足底から電流を流すので靴下を脱げるようにして下さい。可能ならば、食事を控え、トイレを済ませて頂いた方が正確な測定が出来ます。心臓ペースメーカーの入っている方は測定できません。プリントアウトされたデータは診察室にお持ちください。また、当院では、握力測定も重要視しています。筋肉の質を評価するのには重要(M.Kikuchi, 肝疾患診療における定量値としての握力測定の重要性、第105回日本消化器病学会総会 2019.5.9.)であり、設置の握力計で是非測定してください。
待ち時間も患者さんにとって大切な時間です。受付に2次元バーコードを使って、開催した肝臓病教室の動画を無料配信します。紙ベースでも新聞形式でご覧頂けます。是非ご覧下さい。
診察室に呼ばれたら、FibroScanを測定します。臥位になっていただき、右側腹部の皮膚から肝臓に向かってバイブレーターを当てます。2-3分で測定可能です。肝臓の硬さ(LSM)と脂肪量(CAP)を測定し、肝臓の現状を評価します。(3か月に一回保険内での測定が可能。保険収載200点:3割負担で600円) 硬さ(LSM)は2桁以上になると肝臓の炎症や線維化が疑われ、肝硬変の場合25-35kPa以上を示します。脂肪量(CAP)は235dB/m以上が脂肪肝の可能性があり、300dB/m以上は高度脂肪肝です。その後、採血結果をご説明し、診察を行います。異常値も大切ですが、前回値との比較も重要と考えます。
毎回診察時ルーチンで測定するものをまとめると以下のようになります
- 採血
- 血圧
- 身長
- 体成分組成(+握力)
- 肝脂肪量・肝硬度
年次診療:生活習慣病
 当クリニックの特徴として、検査のスケジュールを徹底管理しています。
当クリニックの特徴として、検査のスケジュールを徹底管理しています。
1年に一度、腹部超音波検査を勧めます。これは、肝臓への脂肪沈着具合や肝臓の形態を確認するのにも重要です。胆のうや、脾臓、膵臓、腎臓といった他の臓器のスクリーニング検査にも重要です。CTやMRI検査が必要な場合は、近隣の画像検査センターに依頼することが可能です。消化器内科クリニックの強みとして、内視鏡検査があります。症状がない場合でも、胃カメラは1-2年に一度、大腸カメラは便検査とあわせて、3年に一度検査を勧めています。
当クリニックの特徴として、動脈硬化検査に尽力しています。脂肪肝をはじめとする生活習慣病をお持ちの方は、1-2年に一回、頸動脈エコーや血管機能検査であるCAVI(心臓足首血管指数)を行います。
上記検査で、身体の大部分を網羅していますが、あえて外れている部分といえば、心電図などの心疾患や胸部疾患、男性では前立腺などの泌尿器分野、女性は婦人科領域、精神科・認知症の問題が主たるものです。こうした領域も含め早期に病気を拾いあげるためには、人間ドックや区健診検査などをされることをすすめています。一般診療は、病名に基づく、必要な検査しか保健診療内では行えません。特に70歳以上の方、喫煙や飲酒歴がある方には、健診やドック検査を推奨します。
当クリニックでも、区健診や自費での人間ドックコースも設置しています。
当クリニックの特色:
季節性を加味した
生活習慣病管理
当クリニック看護師が、生活習慣病ケアの立場から2025年日本総合健診医学会で重大な発表をしました。脂肪肝の増悪には、季節性があり、秋に悪くなるという内容です。
非常に重要な内容で、日本のクリニックで生活習慣病を治療していく上で、大切なメッセージだと思います。漫然とメリハリなく、生活習慣病の投薬のみしているようなクリニックの時代は終わりました。海外のデータをまねるのではなく、日本の文化や季節性を理解し診療するのが、日本のクリニックの本来の姿だと思っています。
日本には、四季があり、その四季折々に行事や文化があり、我々は、日本特有の慣習を継承してきたのではないでしょうか。そのことを無視して、すぐに投薬や内服の中断を判断するのは間違っています。正月になれば、食べ物が変わり飲酒の機会が増える。冬は屋内の生活が多くなり、運動する機会が減り血圧も上がりやすくなる。桜の季節は歓迎や送別会の機会が増え、不摂生になりやすい。夏で猛暑になれば外出回数も減る。味覚の秋の訪れで、脂質の代謝が影響を受ける。など、季節性がはっきりしており、そうした日本特有の変化を感じながら、診療を行うべきだと考えています。
では、脂肪肝はなぜ秋に悪くなるのか。夏の暑さで外出できず運動が出来ない状態で基礎代謝が落ち、そのまま秋に突入すると、秋には果物、特に柿や葡萄といった果糖の多い食べ物が追い打ちをかけ、結果脂肪沈着に繋がるという仮説が考えられます。
本邦初、”脂肪肝は秋に悪化するので注意!”当クリニックの最新の知見です。
生活習慣病
高血圧
 まず、高血圧緊急症という、血圧の高度(180/120mmHg以上の場合が多い)上昇に伴い、脳や心臓、大血管や腎臓などに急に障害が生じ、進行する病態がいわれています。高血圧性脳症、重症高血圧により肺水腫(肺に水がたまる)を生じた急性心不全、急性の大動脈解離を合併した高血圧、高血圧を伴う急性冠症候群、子癇や重症高血圧を伴う妊娠、褐色細胞腫クリーゼなどがあります。入院の上で、静脈の血管に降圧薬を投与して血圧を下げていくこともあります。中でも、高血圧性脳症は、適切な治療を必要とします。筋力低下や感覚障害といった脳神経障害が出現することは稀で、頭痛や悪心、嘔吐、視力障害、けいれんなどの症状が出現します。拡張期血圧(下の血圧)が130mmHg以上で、急速に腎細動脈が壊死性血管炎になり、放置すると全身状態が急激に悪化し、心不全や脳出血にいたる病態、加速型―悪性高血圧という予後不良な病態も知られています。日頃から血圧を気にすることは大事なのです。
まず、高血圧緊急症という、血圧の高度(180/120mmHg以上の場合が多い)上昇に伴い、脳や心臓、大血管や腎臓などに急に障害が生じ、進行する病態がいわれています。高血圧性脳症、重症高血圧により肺水腫(肺に水がたまる)を生じた急性心不全、急性の大動脈解離を合併した高血圧、高血圧を伴う急性冠症候群、子癇や重症高血圧を伴う妊娠、褐色細胞腫クリーゼなどがあります。入院の上で、静脈の血管に降圧薬を投与して血圧を下げていくこともあります。中でも、高血圧性脳症は、適切な治療を必要とします。筋力低下や感覚障害といった脳神経障害が出現することは稀で、頭痛や悪心、嘔吐、視力障害、けいれんなどの症状が出現します。拡張期血圧(下の血圧)が130mmHg以上で、急速に腎細動脈が壊死性血管炎になり、放置すると全身状態が急激に悪化し、心不全や脳出血にいたる病態、加速型―悪性高血圧という予後不良な病態も知られています。日頃から血圧を気にすることは大事なのです。
一般的な高血圧は、はっきりとした原因がわからないものが多く本態性高血圧といわれ、全体の90%以上を占めます。腎臓の病気やホルモンが関わる内分泌疾患などの原因により高血圧になるニ次性高血圧に分けられ、若年発症であったり、急激な血圧の上昇や治療抵抗性の場合に後者を疑い、原因を検索の上、原疾患の治療を行います。
診断方法・検査
いくつ以上が高血圧と考えるか。一般的には140/90mmHg以上の場合、家庭血圧では135/85mmHg以上は、高血圧と判断します。血圧は自律神経に影響されます。日内変動があり、睡眠中の血圧は低く、起床とともに上昇していきます。日中の活動時間の血圧は高く、夕方から夜にかけて血圧は低下していきます。また、冬は、寒さによる血管の収縮や、血圧を上げることによって体温を維持しようとする体の働き、運動量が減少し塩分の多い食事が増える傾向にあり血圧が上がりやすいです。同じ条件下で測るために、日本高血圧学会は、起床時と就寝前(寝る前)の毎日決まった時間帯に測定することを推奨しています。起床後は、起きて1時間以内、トイレをすませ、服薬・食事前に測定します。就寝前は、入浴後1時間以上時間をあけて測定しましょう。そして、塩分を6g/日未満に抑えることも重要です。
当院では、待合室の血圧計を設置しますが、どうか、来院されてすぐに測られるのではなく、落ち着いた時点で測定してください。高い値が出た場合は再度測定し直して頂き、いつもと違う場合は、スタッフに声をかけて下さい。血圧が高い場合、自宅でも測定することが大切です。是非、自宅に血圧計を購入して頂き、手帳などに記入してお持ちください。
治療
今後AIが進み、当クリニックも最新の動向に常にアンテナをはって勉強しております。まずは、6ヶ月間の高血圧の治療補助アプリCureApp(キュアアップ)をご紹介致します。薬を飲まずに、アプリからの健康指導や日々の血圧管理で治していこうと開発された高血圧症向けの治療用アプリです。保険収載が認められており、3割負担の場合、初月2910円、残り5ヶ月で2490円となります。まず、こうした生活習慣の見直しから改めていく事も大切です。またおそらく、Apple Watchに血圧測定出来る機能が搭載され、ウェアラブルで自己管理できる時代が到来すると考えています。血圧を正確に測定するには、カフと呼ばれる空気袋を腕に巻いて圧力をかける必要がありますが、手首につける場合は、違う手法が必要です。実際の血圧計との格差が埋まらない限り製品化しない現実がありますが、その人のトレンドや血圧変動をみる上では重要で、ウェアラブルで異常があれば血圧計と併用して管理するような考え方でいいのではないかと思います。今後の進展が期待されます。
脂質異常症
脂質異常症は血清総コレステロール(TC)値またはLDLコレステロール(LDL-C)値とトリグリセリド(TG)値のどちらかあるいは両方が増加した状態をいいます。自覚症状もないためにそのままにしておくと、動脈硬化が進み、心筋梗塞、狭心症、脳梗塞などを起こしやすなります。
血中脂質の中でも、コレステロールと中性脂肪(TG)に大別されます。コレステロールは細胞膜の構成成分であり、ホルモンや胆汁酸などの成分の原料になり必要不可欠である一方で、過剰になると分解されにくく、血管を狭めたり詰まらせたりして動脈硬化の原因になります。TGは、脂肪組織に蓄えられてエネレルギー源になったり、皮下脂肪では体温の維持やクッションの役割を果たします。TCは、各種コレステロールや中性脂肪の合算です。
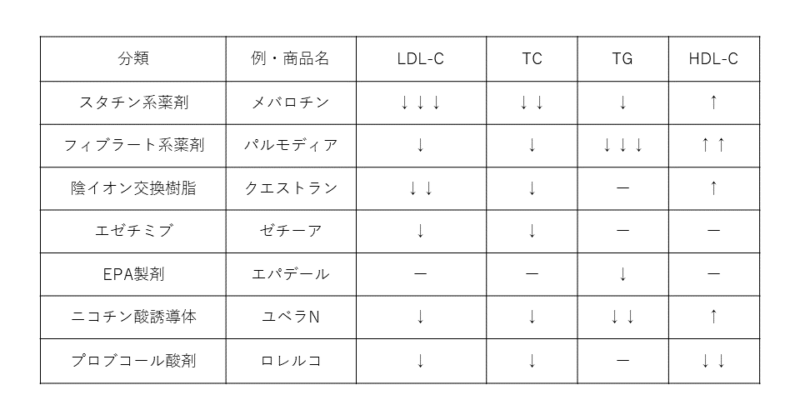
LDL-Cは、コレステロールをからだ中の細胞へ運ぶ役割をしますが、このコレステロールが増えすぎると血管壁にたまって動脈硬化を引き起こします。そのためLDLに含まれるコレステロールを「悪玉コレステロール」といい、一方のHDLを血管壁の余分なコレステロールや不要になったコレステロールを回収して、肝臓に戻す働きをすることから「善玉コレステロール」と呼びます。LDLは高いほど動脈硬化のリスクが増えますが、HDLはその逆となるため、総コレステロールが高いからといって動脈硬化のリスクが高いとは限りません。そういう意味では、動脈硬化の指標としての総コレステロール(TC)の意義は薄いと言えます。TC、TG、LDL-C、HDL-Cの4つの項目のうち3つが分かれば、計算式で算出できます。Friedewaldの式といわれ、LDL-C=TC-HDL-C-TG/5という関連式で求まります。ただし、TG<400で空腹時であることが条件で、TG400以上や食後採血場合はNonHDL-C=TC-HDL-Cと言う違う計算式を使い、その基準はLDL-C+30mg/dlとします。
診断方法・検査
LDL-C:140mg/dL以上、TG:空腹時150mg/dL以上、非空腹時175mg/dL以上、Non-HDL-C:170mg/dL以上、HDLコレステロール40mg/dL未満を基準とします。総コレステロール(TC)が高いか、TG高いかで病態や治療が違う面もあります(下図)。どちらも高い事もありますが、どちらがメインかを考える必要があります。
当院では、採血と併せて、脂質異常症の合併症である脂肪肝と動脈硬化病変の検査も行います。脂肪肝はFibroScanで肝脂肪量を測定し、動脈硬化は頸動脈エコーやCAVIを使って検査します。
LDL-C高値例の中に、家族性高コレステロール血症という生まれながらにLDL-Cが高い人がいます。心疾患や脳卒中などの発症リスクが高く、治療介入が必要です。
- LDL-C 180mg/dl以上
- アキレス腱の肥厚
- 家族に家族性高コレステロール血症の方がいるか、若年で狭心症や心筋梗塞の発症がいる
上記2項目当てはまれば家族性高コレステロール血症と診断して、薬物療法、特に内服でコントロールできないケースでは最近では点滴(ヒト抗PCSK9モノクローナル抗体:レパーサ)でLDL-Cを 100mg/dl以下に下げるようにします。逆に、善玉と考えられているHDL-Cが高い方がいます。コレステリルエステル転送蛋白(CETP)欠損症という疾患もあり、形状がいびつなHDL-Cもカウントしている為に正常に働くHDL-Cは少なく、動脈硬化性病変のリスクになると考えられています。頸動脈エコーなど動脈硬化検査をお勧めしています。
当クリニックが時々モニターするマーカーにRLP-C(レムナント様リポ蛋白コレステロール)という項目があります。代謝できずに行き場を失った油分が血中にどのくらい淀んでいるのかを示し、5mg/dl以上の場合動脈硬化リスクがあると考えられています。肝臓脂肪量とも相関しており、脂質代謝を考える上で、非常に有用なマーカーと言えます。
治療
LDL-C高値の場合、食事中の飽和脂肪酸(肉の赤身、乳製品、加工食品など))を摂りすぎないようにすることが大切です。TG高値の場合は、エネルギーの摂り過ぎの状態であり、間食や夜食を減らす、油ものや糖質を摂りすぎないことが大切です。アルコールはHDL-Cを上げる作用がありますが、TG上昇や高血圧、肝障害にも影響があるので、要注意です。
TGは2022年動脈硬化性学会より、空腹ではない状態で行った血液検査(随時採血)のTG値が175㎎/dL以上の場合も、脂質異常症と診断されることになりました。LDL-CとHDL-Cは空腹時と非空腹時の値に大きな差がないのに対し、TG値は食事の影響を受けやすいことを考慮したものです。特に、当クリニックが得意とする”脂肪肝”は肝臓に中性脂肪がつく病態であるために、中性脂肪管理が非常に重要です。PPERαアゴニストであるパルモディアという中性脂肪の内服薬もあり、私も中性脂肪高値の脂肪肝に有効であることを報告しています。(M.Kikuchi, 高トリグリセライド血症を合併した非アルコール性脂肪性肝疾患に対して、ぺマフィブラートを半年間投薬した成績, 第59回日本肝臓学会総会,2023.6.15.) 中性脂肪に対する研究や臨床は最近になってからで、コレステロールとしっかり区別して治療する必要があります。TG 500mg/dl以上の場合は膵炎のリスクが高くなる点も注意が必要です。
糖尿病
診断方法・検査
- 空腹時血糖値≧126mg/dl
- 75g経口負荷試験(OGTT)2時間値≧200mg/dl
- 随時血糖値≧200mg/dl以上
- HbA1c≧6.5%
のうち①②③のいずれかと④HbA1cが同一採血で異常を示せば、糖尿病と診断します。 血糖値の①②③いずれか、かつ糖尿病の典型的な症状(口渇、多飲、多尿、体重減少)または確実な糖尿病網膜症がある場合は、糖尿病と診断できます。 ①~④のいずれかを認めた場合、別の日(なるべく1ヶ月以内)の再検査で再び①から③を満たした場合も糖尿病と診断可能です。(HbA1cのみ反復検査では糖尿病と診断できない)
このように、HbA1cは臨床的に有用でありながらも、赤血球寿命の影響を受けるために、過去1~2か月の血糖の状態を把握するマーカーと考えられます。また、補足ですが、尿検査で糖がみられた場合は、一般的には血糖値が180mg/dL以上になった状態と考えられます。(SGLT-2阻害薬も尿中から糖を出すため内服中尿糖になります)
食事や体重の増加がないのに、A1cが急激に上がった場合は、血糖を下げるホルモンであるインスリンが膵臓から分泌できない可能性を考え、膵臓がんの可能性を検査する必要があります。
治療
 投薬に関しては、多くの薬剤が開発されています。インスリン依存状態(自身によるインスリン分泌がほとんどない)をはじめ、高血糖昏睡時や重症の肝障害や腎障害を合併している場合はインスリン療法を行います。随時が350mg/dL以上の著明な高血糖状態や経口薬不応時も、インスリン療法を検討します。米国の糖尿病ガイドラインでは、最初にメトホルミン使用が推奨されていますが、肝障害症例では乳酸アシドーシスになりやすい点や造影CT検査では、検査前後2日間の休薬が必要な点から考えて、使用しにくい状況です。肥満体系の方にはSGLT-2阻害薬をすすめ、心不全リスクの低減や腎保護作用も考慮します。口渇感が強くなるため、甘い飲水物で補充しないように指導します。高齢者ややせ型の人には、DPP-4阻害剤を選択します。単剤で聞かない場合は、両者の長所短所を補う形で併用使用することもあります。次の薬剤としては、ミトコンドリアへの作用でインスリン分泌や糖利用を改善して血糖値を下げるイメグリミン(ツイミーグ)を使います。緩徐な血糖降下作用に加えて、ミトコンドリアβ酸化にも働き、薬学的には脂肪肝を改善する可能性が高いです。事実、私の外来でもツイミーグのみで脂肪肝コンロール良好な事例もあります。この段階で血糖コントロールが不十分な場合はメトホルミンを併用する場合があります。それでも難治性の場合は、グルカゴン様ペプチド-1(GLP-1)作動薬を使います。GLP-1は胃内容物の遅延や満腹感を促すため、胃薬と併用します。グルコース依存性インスリン分泌刺激ポリペプチド(GIP)受容体及びGLP-1作動薬であるマンジャロにも大きな期待感があります。週一回の注射剤ではありますが、しっかりとした血糖降下作用に加えて、GIP特有の骨吸収抑制効果もあり、メタボ・ロコモ同時管理を掲げる当クリニックでは積極的な導入を行っています。
投薬に関しては、多くの薬剤が開発されています。インスリン依存状態(自身によるインスリン分泌がほとんどない)をはじめ、高血糖昏睡時や重症の肝障害や腎障害を合併している場合はインスリン療法を行います。随時が350mg/dL以上の著明な高血糖状態や経口薬不応時も、インスリン療法を検討します。米国の糖尿病ガイドラインでは、最初にメトホルミン使用が推奨されていますが、肝障害症例では乳酸アシドーシスになりやすい点や造影CT検査では、検査前後2日間の休薬が必要な点から考えて、使用しにくい状況です。肥満体系の方にはSGLT-2阻害薬をすすめ、心不全リスクの低減や腎保護作用も考慮します。口渇感が強くなるため、甘い飲水物で補充しないように指導します。高齢者ややせ型の人には、DPP-4阻害剤を選択します。単剤で聞かない場合は、両者の長所短所を補う形で併用使用することもあります。次の薬剤としては、ミトコンドリアへの作用でインスリン分泌や糖利用を改善して血糖値を下げるイメグリミン(ツイミーグ)を使います。緩徐な血糖降下作用に加えて、ミトコンドリアβ酸化にも働き、薬学的には脂肪肝を改善する可能性が高いです。事実、私の外来でもツイミーグのみで脂肪肝コンロール良好な事例もあります。この段階で血糖コントロールが不十分な場合はメトホルミンを併用する場合があります。それでも難治性の場合は、グルカゴン様ペプチド-1(GLP-1)作動薬を使います。GLP-1は胃内容物の遅延や満腹感を促すため、胃薬と併用します。グルコース依存性インスリン分泌刺激ポリペプチド(GIP)受容体及びGLP-1作動薬であるマンジャロにも大きな期待感があります。週一回の注射剤ではありますが、しっかりとした血糖降下作用に加えて、GIP特有の骨吸収抑制効果もあり、メタボ・ロコモ同時管理を掲げる当クリニックでは積極的な導入を行っています。
こうした薬物療法以前に、日常生活での注意点、食事運動療法が重要です。診察毎の採血検査に加えて、身長体重測定、InBodyによる体組成検査により身体の状態がよりリアルに把握できるのが当院の特徴です。
高尿酸血症・痛風
 尿酸値が7.0mg/dLを超えた状態を高尿酸血症と呼びます。95%が男性で、生活習慣病(特に高血圧)との合併が多くみられます。高尿酸血症が長期化すると尿酸が結晶化し、関節に溜まれば痛風発作リスクを高め,皮下組織や関節などに沈着すれば痛風結節というコブのようなものを作ります。腎臓の中に沈着すると,痛風腎を引き起こし腎臓の機能を低下させます。尿路に石を作る尿路結石は激しい痛みになります。老廃物を尿として排泄できない腎不全にまで悪化すれば,透析を受けなければなりません。
尿酸値が7.0mg/dLを超えた状態を高尿酸血症と呼びます。95%が男性で、生活習慣病(特に高血圧)との合併が多くみられます。高尿酸血症が長期化すると尿酸が結晶化し、関節に溜まれば痛風発作リスクを高め,皮下組織や関節などに沈着すれば痛風結節というコブのようなものを作ります。腎臓の中に沈着すると,痛風腎を引き起こし腎臓の機能を低下させます。尿路に石を作る尿路結石は激しい痛みになります。老廃物を尿として排泄できない腎不全にまで悪化すれば,透析を受けなければなりません。
尿酸値を上げやすいものは、まずプリン体を多く含むビールが上げられます。では、他のアルコールならいいのか、という質問をよく聞きます。答えは、プリン体の有無にかかわらず、アルコール自体で尿酸値は上がりやすいです。専門的な話になりますが、アルコールはアセトアルデヒドを経て,酢酸からアセチルCoAへという成分に代謝されますが,その際ATP(アデノシン三リン酸)というエネルギーの過剰消費が起こり,尿酸が上昇すると考えられています。過剰な運動後に尿酸が上がりやすいのもこの為です。またアルコールの消費によってNADH(還元型ニコチンアミドアデニンジヌクレオチド)という補酵素が産生されると,尿酸値は上昇しやすくなります。ワインはポリフェノールによる尿酸排泄促進作用がある為、他のアルコールよりも尿酸は上がりにくいですが、アルコール自体には血清尿酸値を上昇させる作用があり注意が必要です。プリン体を多く含むのは肉や卵類、牛乳、また珍味にも多いです。 プリン体は細胞核の中にある遺伝子に存在するため、内臓(レバーなど)や魚卵など細胞数が多い食材や、乾燥により細胞が凝縮されている干物などに多く含まれるからです。
臨床的に問題になるのは、脱水所見の時や夏などで汗をかいたりして体内の水分が減少すると尿酸値が上がりやすくなります。健康診断で絶食、飲水せずに採血すると上がりやすいのはその為です。何回か再検査して判断することが必要です。
治療
治療は非プリン型のキサンチンオキシダーゼ阻害薬(フェブリク)が使用されることが多いです。10mgから服用を始め、血中尿酸値を測定しながら、2週間以降に1日1回20mg、6週間以降に維持量として1日1回40mgと徐々に増量していきます。免疫抑制剤(イムラン)とは併用できません。
痛風発作は夜中から明け方に起きることが多く、痛みのピークは発症後2~3日間続きます。繰り返し痛風発作が起きる部位では、骨や関節の破壊や変形があらわれるようになり、関節周辺や皮下には痛風結節と呼ばれる、こぶが出来ます。痛風発作を起こしている場合には、尿酸値を下げる薬を使わずに、発作を抑える薬を服用します。発作を抑える薬は非ステロイド性抗炎症薬(NSAIDs)で、痛みがなくなるまで服用します。腎障害などでNSAIDsが使えないときには、副腎皮質ステロイド薬を使用します。痛風発作の前触れに気付いたときには、未然に発作を防ぐ事ができるコルヒチンという薬を服用します。
感冒
 感冒は、かぜ症候群(急性上気道炎)とも呼ばれ、俗称でいう「風邪」のことです。風邪は鼻から咽頭までの空気の通り道を上気道といい、ここに急性炎症が起こることで、主に鼻水・鼻詰まり、くしゃみ、のどの痛みなどの症状が現れます。
感冒は、かぜ症候群(急性上気道炎)とも呼ばれ、俗称でいう「風邪」のことです。風邪は鼻から咽頭までの空気の通り道を上気道といい、ここに急性炎症が起こることで、主に鼻水・鼻詰まり、くしゃみ、のどの痛みなどの症状が現れます。
かぜの原因の9割以上はウイルス感染ですが、一部に溶連菌などの細菌やマイコプラズマ、クラミジアなどがあります。かぜを起こすウイルス(かぜウイルス)は100種類以上あると言われており同定は困難なものが多く、これが一言で感冒といっても難しい点です。代表的なものは、
- 季節性なく、鼻かぜを起こすライノウイルスやコロナウイルス
- 春や秋の風に多いアデノウイルスとパラインフルエンザウイルス
- 夏に腹痛、下痢などを伴いやすいエンテロウイルスやエコーウイルス、コクサッキーウイルス
- 冬に多く、重症の肺炎を起こすこともあるRSウイルス
- インフルエンザウイルス
- 感冒と同じ扱いになりつつある新型コロナウィルス(COVID19)
ウィルスにより抗原簡易キットがあるものとないものがあり、全部の検査を一度に行う訳にもいきません。鼻腔や咽頭からのぬぐい液で検査しますが、症状の超急性期だった場合は出なかったり、検査キットの精度の問題など、陰性だからと言って完全に否定出来ない点もあります。中にはPCR検査と言って、ウィルスに特徴的な遺伝子配列を増幅してから検査する方法もあり、より少ないウィルス感染でも検出できますが、コストの問題や検査結果にかかる時間の問題もありクリニックでは不可能です。当院では大人が感染しやすく治療薬が確立されていて、より鑑別の必要性が高い、インフルエンザと新型コロナウィルスについて、抗原検査を行っています。特に37.5度以上の発熱がみられる時は、感染力が強い状態である場合が多く、クリニックとしても感染対策が必要です。当クリニックでは、入り口を別にした発熱隔離スペースを用意し、通常の通院患者さんと別の導線で発熱患者さんの診療を行っています。37.5度以上の患者さんは、なるべくお電話頂くか、また入り口で非接触体温計で高熱がみられた場合やスタッフが必要と判断した場合は、発熱ブースにご案内するケースもございます。どうか、皆様のご協力をお願い申し上げます。
かぜの症状は感染後1~3日で現れます。最初に現れる症状、喉のいがらっぽさや痛み、鼻の不快感です。くしゃみが出始め、鼻水が出て、発熱がみられることもあります。鼻は透明で水っぽく、やがて粘液状になって、黄緑色に濁ってきます。軽い咳もよくみられます。症状は通常4~10日で治まりますが、咳は続くこともあります。病気が長引く場合は合併症を疑います。 喘息発作の誘発や、中耳炎や副鼻腔炎、気管支炎や肺炎が起こることもあります。これらの感染症は、正常な場合であれば排出される分泌物が溜り、その中で細菌が増殖するため、抗生剤投与が必要となります。
通常、かぜの診断には特殊なケースを除いて臨床検査は不要ですが、合併症が疑われる場合は、血液検査やX線検査を行うことがあります。最初に病歴や、どんな症状がいつから起こり、どのように変化したか、市販薬をのんだ場合はどのように変化したか、まわりに似た症状の人はいないか、経過の問診が極めて重要です。他の医院で内服した治療薬や検査の内容はお気遣いなくお伝え頂き、またインフルエンザや新型コロナウィルスが心配で検査希望で来られたのか、それとも投薬希望なのか、問診時に気軽にお申し出ください。
一方で、初めは感冒と思われても、実は違う病気が隠れているケースもあります。発熱や倦怠感は、共通の臨床症状だからです。悪性リンパ種や膠原病、大動脈解離、虚血性心疾患、腎盂腎炎、感染性心膜炎など多岐にわたります。症状が治まらない場合は、新たな症状の出現はないか、再度受診いただいて検査をしていきます。
一般的な感冒薬
感冒は通常自然治癒するウイルス感染症で、多彩な症状が出ます。一部のウィルス感染を除いて、病原体に対する治療法はなく、対症療法が中心です。よって、二次的に細菌感染が合併しない限り、抗生剤投与は無効です。
対症療法における投薬として、解熱鎮痛剤、咳止め、痰切り、抗プラスミン剤(トラネキサム酸:咽頭部腫脹に効果)、抗アレルギー薬(鼻水症状に効果)、総合感冒薬などを症状に応じて処方します。ここで、解熱鎮痛剤として処方される非ステロイド性抗炎症薬(NSAIDs:ロキソニンなど)とアセトアミノフェンの違いについて説明します。NSAIDSは、アセトアミノフェンと比べて解熱鎮痛効果が強く、抗炎症効果があります。一方で胃腸障害や腎障害が起きやすく、胃薬などを併用することが多い点、アスピリン喘息や、乳幼児、妊婦には使いづらいです。アセトアミノフェンはそうした対象にはNSAIDより使いやすい反面、抗炎症効果はほとんどなく、解熱鎮痛のみであること、また肝障害に注意が必要です。こうした利点欠点を考慮して解熱鎮痛薬が選択されます。
一方で、風邪をひかないような体力や食事の管理も重要です。ビタミンBやビタミンCを多く含む食物、睡眠を十分にとり、免疫力を高めることも大切です。当クリニックでは、鼻うがいを勧めています。薬局で購入出来ますが、必ずうがい液や溶かす食塩も同時に購入し、0.9%前後の温めた食塩水で行ってください。鼻腔は粘膜であり、水道水ではつんとして痛みが出ることがあります。
インフルエンザ感染症
インフルエンザはA型とB型があります。A型の方が早く流行し始め、12月~翌3月ころがピークで、B型の流行はA型より遅く、2~3月ころにピークを迎えます。流行の規模はA型の方が大きいことが多いです。免疫抗体が違うために両方かかる方もいます。
インフルエンザウイルスの感染から1~3日後に38℃以上の高熱、頭痛、全身のだるさ、筋肉痛などの症状が現れます。ここで臨床で重要なのが急激な発熱です。体の中に入ったインフルエンザウィルスは一気に増殖して、一般的な風邪症状で見られる鼻水などのアレルギー反応がみられる前に、ウィルスの増殖に伴う発熱と関節痛が初期症状に見られる点です。
診断方法・検査
当クリニックにお越しいただく場合は、事前にお電話いただき、診療時間をお伝えします。玄関とは別の入り口から発熱ブースで診察を行います。インフルエンザ検査キットを使い鼻腔ぬぐい液で検査しますが、発症6時間以内の早期にはうまく検出されないケースもあります。その場合は、再度検査して頂く必要があり、可能な限り48時間以内の検査が望ましいです。
治療
治療薬は下記があり、効果が十分に期待できるのが発症後48時間以内です。
- ゾフルーザ(20㎎)2T1x 1日(80㎏以上は4T)
- イナビル吸入(20㎎)2キット 1日1回 1日
- リレンザ吸入(5㎎)4ブリスター 1日2回 5日間
- タミフル(75㎎)2T2x 5日間 (小児やCcr<30:減量)
又、ご家族や周囲の方がかかられた場合など、自費で予防薬として処方することも可能です。ご相談ください。
尚、感染隔離期間は、新型コロナと同様で、発症日を0日として5日間で、5日目は朝から症状がないことを条件に、6日目から隔離解除です。
新型コロナウィルス感染症
当クリニックは、院長がコロナ蔓延の時期に東京医療センターでコロナ急性期拠点病院として患者さんを受け入れた経験に基づき、感染症対策を行っております。
コロナは飛沫感染であり、人が集まるところでは注意が必要です。人が多い場所は、マスク手洗いを忘れずに、部屋の換気を繰り返すのが肝心です。2023年5月から感染症法の5類に移行した為、濃厚接触者としての定義はなく、法律に基づく外出自粛は求められませんが、特に感染急性期には、人にうつさない配慮が必要です。抗原検査キット(体外診断用医薬品または第一医薬品と記載があるものを推奨)で自ら検査し、症状が軽ければ、自宅など療養することが基本となりますが、症状悪化時や高齢者、基礎疾患がある方は医療機関受診を勧めております。
診断方法・検査
当院では、まず電話で連絡をお願いしています。(クリニックの対応が十分できる状態にあるのか、他の患者さんへ感染しないように感染ブースで対応します。他の患者さんの検査などにより時間を調整する必要があります。)コロナ抗原検査になりますので、PCR検査ご希望の方は他の医療機関を受診してください。
治療
抗原検査で陽性に出た場合は、症状の重症度により、抗ウィルス剤を処方するか否かを判断します。クリニックで処方できる内服薬は2種類あります。まず、ラゲブリオは、発症から5日以内に内服開始する必要があります。18才以上の重症化リスクのある方が対象で、5日間で合計40錠の内服をします。下痢や吐き気、頭痛がたまにみられることがあります。多剤を内服している方は、薬物相互作用の少ないラゲブリオを推奨します。3~4日間解熱までの期間を短縮したという報告があります。費用は、3割負担の場合で約28,000円です。もう一つがゾコーバです。12歳以上の小児及び成人に処方可能で、発症から3日以内に服用を開始することが推奨されています。1日1回、5日間経口投与です。薬剤併用禁忌の薬も多く注意が必要です。症状回復までの期間を1日短縮した報告があります。共に妊婦さんは服用できません。
尚、感染隔離期間は、新型コロナと同様で、発症日を0日として5日間で、5日目は朝から症状がないことを条件に、6日目から隔離解除です。特に発症初期の隔離の徹底が、インフルエンザよりも重要です。
重症化し入院や点滴加療が必要なケースにおいては、院長の前勤務先である東京医療センターや旗の台病院と連携をとり、診療してまいります。